大腸癌について
大腸癌について
大腸癌の割合
参考文献※1.国立がん研究センターがん情報サービス「がん登録・統計」
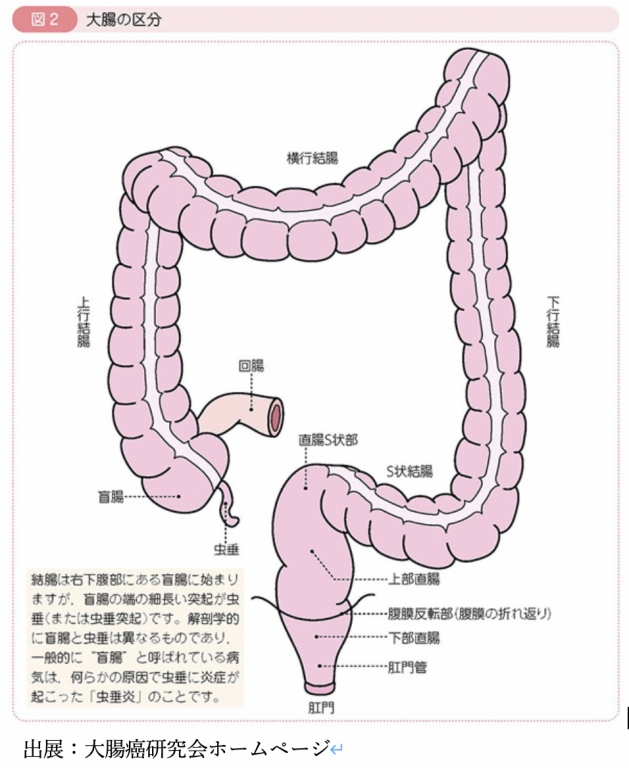
大腸の役割
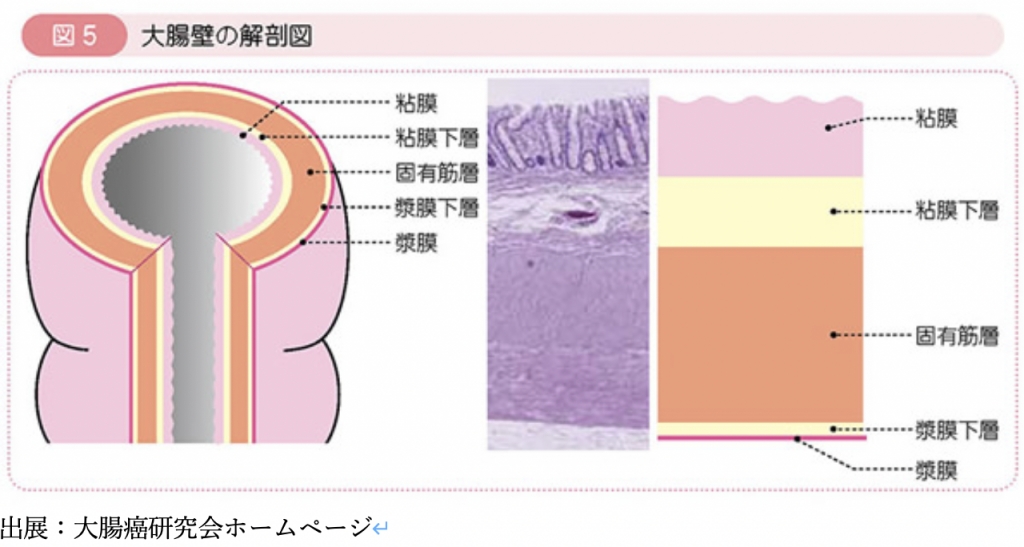
大腸癌の発生と進展
大腸癌の診断のための検査
便潜血検査
便(固形便)検体を指定の容器に採り、便中に血液があるかを検査します。区市町村の健診に含まれていることが多く、最初に行う簡便な検査の一つです。便潜血陽性となった場合には大腸内視鏡検査を行うこととなります。便潜血検査陰性であっても、大腸癌ではないとは言い切れず、定期的な検査が重要です。
腫瘍マーカー(血液検査)
大腸癌の腫瘍マーカーは、CEA、CA19-9などが挙げられます。腫瘍マーカーも血液検査でわかることから人間ドックの項目に含まれていることがあります。しかし、腫瘍マーカーの結果だけでは癌の有無を診断することはできず、あくまで補助的な検査の一つであると考えてください。
バリウム注腸造影検査
バリウムと空気を肛門から注入し、X線写真を連続して撮ります。この検査では病変の正確な位置や大きさ、形、腸の狭さの程度などがわかります。当科での手術前検査ではバリウム中朝造影検査は採用せず、下記にあるCTコロノグラフィで代用しております。
大腸内視鏡検査
内視鏡を肛門から挿入して、直腸から盲腸までの大腸全体を詳しく調べます。ポリープなどの病変が発見された場合は、内視鏡的切除や病変の一部の組織を採取する生検を行い、病理組織学的検査を行っております。病変部の表面構造を画像強調観察や拡大観察を用いて、より精密な検査を行うこともあります。当科では内視鏡治療を専門とする部門と密接な連携を取り、内視鏡治療可能なものの選別を専門的に行っております。
CT検査/CTコロノグラフィ(大腸3D-CT)
大腸癌の周辺臓器への広がり、リンパ節および周囲臓器への転移の有無について、全身を評価するためにCT検査を行っております。また、大腸癌以外の病変の有無の確認のためにも行っております。CT検査は、当院放射線診断科と連携を取り、クラスターカンファレンスで確認しながら詳細な診断を行っております。
また、最近はCTコロノグラフィー(大腸3D-CT)を採用しています。肛門から炭酸ガスを注入してCT撮影を行うことで、大腸全体の画像を3D構築することが可能となり、病変の位置や大きさも詳細にわかる新しい撮影方法です。当院ではバリウム注腸造影検査の代わりにCTコロノグラフィーを採用しており、下記のような3Dイメージ画像を用いて手術の戦略を練っております。
MRI検査
磁石、電波、コンピューターを用いて詳細な像を連続的に撮影する検査となります。MRI検査でも造影剤を用いて検査を行うことがあります。CTと同様に周辺臓器への癌の広がりや転移などの検索が可能であり、直腸癌で比較的多く行っている検査となります。
PET検査
PET検査は、放射性ブドウ糖液を注射し、細胞への取り込みの分布を撮影することで全身の癌細胞を検出する検査です。癌細胞は正常細胞より活発で、ブドウ糖をより多く吸収することから、像はより明るく示されます。CT、MRIと同様に、大腸癌の広がりや転移の検索を行いますが、さらにCTなどで認められなかった微細な病変の検出にも役立つことがあります。
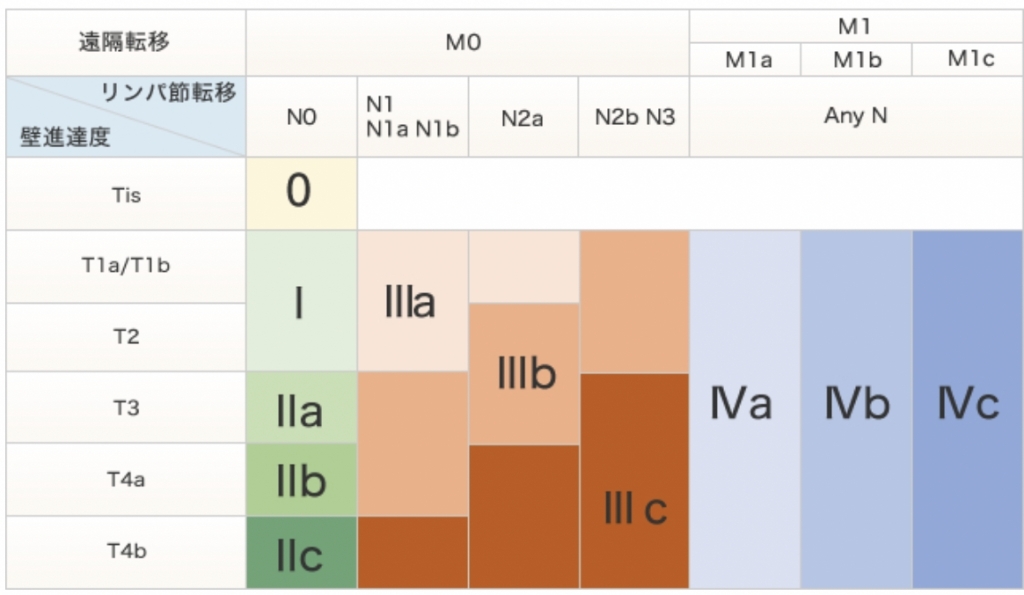
大腸癌のステージの決定
大腸癌の病期は、
①深達度:癌が大腸の壁に入り込んだ深さ
②リンパ節転移の有無:リンパ節転移の有無、あるのであればリンパ節転移の個数
③遠隔転移の有無:肝臓や肺など大腸以外の臓器への転移の有無
上記の組み合わせで決められています。
ステージ0は最も早期で、ステージⅣは癌が最も進行した状態です。治療前に癌のステージを正しく判定することは、治療方針を立てる上で非常に重要です。
大腸癌の治療
ステージ0期〜III期では、癌の根治切除を期待できるかどうかを判断し、切除できる場合には内視鏡治療または手術を行います。切除できない場合には、薬物療法を中心とした治療を行います。IV期の場合は、治療方法を総合的に判断します。
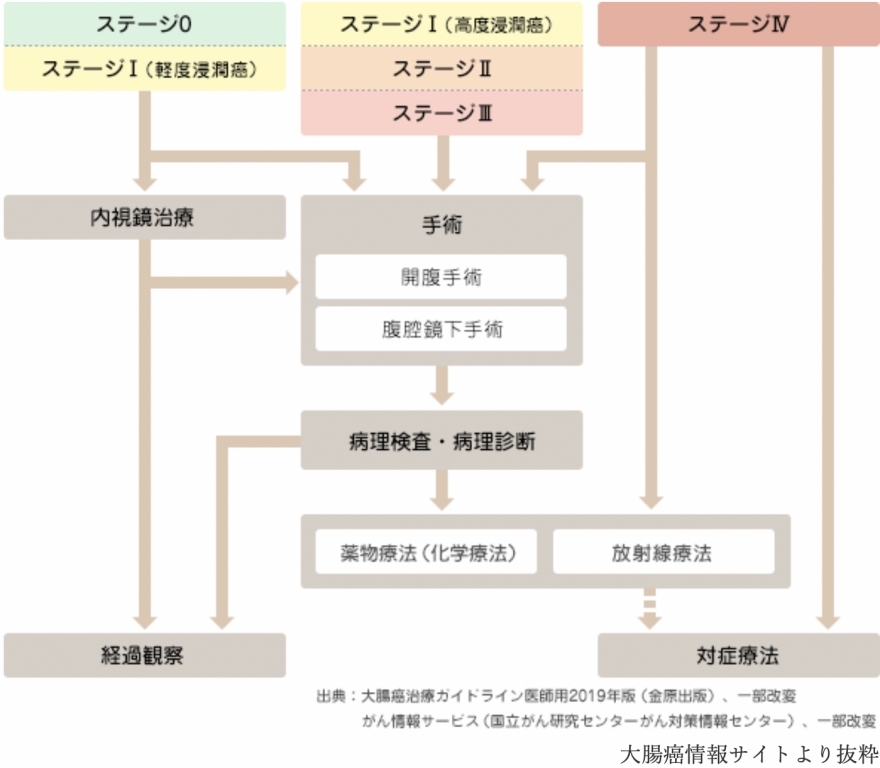
内視鏡治療
内視鏡を使って、大腸の内側から癌を切除する方法です。リンパ節に転移している可能性がほとんどなく、一括でとれる大きさと部位にある場合に治療の適応になります。病気の深さとして粘膜下層への広がりが軽度(1mm:深達度T1a)までにとどまっている癌です。大腸の内側からの治療であるため、手術と比べて体に対する負担が少ないです。安全に行える治療ですが、出血や穿孔などが起こる可能性もあります。切除された病変は病理検査を行い、癌の広がりの程度などを確認します。その結果、治療の適応を超えており、リンパ節転移の危険性があることが判明した場合には、追加の治療が必要になることがあります。
切除の方法には、内視鏡的ポリープ切除術(ポリペクトミー)、内視鏡的粘膜切除術(EMR)、内視鏡的粘膜下層剥離術(ESD)があり、病変の大きさや部位、肉眼で見た形(肉眼型)、予測される癌の広がり(深達度)の程度などによって治療方法が決定されます。
手術治療
内視鏡治療で癌の切除が難しい場合に手術を行います。手術では、病変だけでなく、癌が広がっている可能性のある腸管を周囲のリンパ節と共に切除します。癌が周囲臓器にまで及んでいる場合(浸潤)は、可能であればその臓器も一緒に切除します。腸管を切除した後には、残った腸管をつなぎ合わせます。腸管をつなぎ合わせることができない場合や吻合部(腸管をつなぎ合わせた部分)の安静を図りたい場合などには、人工肛門(ストーマ:肛門の代わりとなる便の出口)をおなかに作ります。
化学療法(抗がん剤治療)
化学療法には、大きく2つの目的に大別されます。
①補助化学療法
②切除不能進行・再発大腸がんに対する化学療法
上記の①は術後に再発を抑制することを目的として行われ、一般的には6か月の投与期間となります。②は手術治療では根治が見込めない方に、癌の縮小及び進展をおさえることを目的とした治療となり、投与期間は効果がある限りは継続することとなります。
大腸癌の化学療法の基本となる薬は、フルオロウラシル(5-FU)という薬になります。5-FUの投与方法は、内服薬と点滴の2つがあり、補助化学療法では一般的に内服薬での投与が多くなります。上記の②では5-FUと他の薬を組み合わせて使用されることが多く、5-FU(点滴)とレボホリナート(l-ロイコボリン、アイソボリン)に加えて、オキサリプラチンを組み合わせたFOLFOX療法とイリノテカンを組み合わせたFOLFIRI療法の2つの治療法が大きな柱となっています。
さらに上記の②では、分子標的治療薬という比較的新しい薬剤を加えることが多く、ベバシズマブ(アバスチン)、ラムシルマブ(サイラムザ)、セツキシマブ(アービタックス)、パニツムマブ(べクティビックス)などがあります。
放射線療法
癌の骨盤内の再発を抑える、人工肛門を避けるなどの目的で行う「補助放射線治療」と、痛みや吐き気、嘔吐、めまいなどのがんの再発や転移による症状を和らげることを目的とした「緩和的放射線治療」があります。
対症療法
クオリティ・オブ・ライフ(QOL:生活の質)を維持するために、癌に伴う体と心のさまざまな苦痛に対する症状を和らげ、自分らしく過ごせるようにする治療法(緩和ケア)が中心となります。緩和ケアは、病気が進行してからだけではなく、癌と診断されたときから必要に応じて行われ、希望に応じて幅広い対応をします。
大腸癌では、骨転移などによる疼痛を緩和するための放射線照射や、腸閉塞の改善を目的としたバイパス手術や、疼痛緩和を目的としたステロイド剤による治療など、症状に合わせた治療を行うことがあります。
Copyright© 慶應義塾大学医学部外科(一般・消化器外科)腸班.
All rights reserved.

